Определение
Фурункул (фурункулёз) – это острое гнойно-некротическое воспаление волосяного фолликула (волосяных фолликулов) и окружающей его (их) соединительной ткани, которое клинически проявляется образованием воспалительного узла (воспалительных узлов), вскрывающегося(-ихся) с выделением гноя и отхождением центрально расположенного некротического стержня.
Синонимы
furunculus.
Эпидемиология
Возраст: любой, но чаще болеют в 17-50 лет.
Пол: не имеет значения.
Анамнез
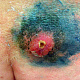
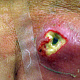
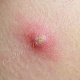
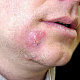
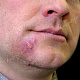
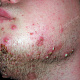
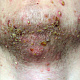
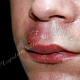
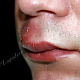
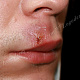
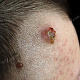
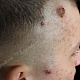
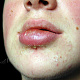
Заболевание начинается с появления на участке кожи, где имеются волосы, болезненной фолликулярной папулы красного цвета величиной с горошину, вскоре на поверхности папулы появляется пустула величиной 0,2-0,3 см. Через 1-2 дня папула трансформируются в ярко-красный болезненный узел конической формы. Первичная пустула на поверхности узла подсыхает с образованием корки, а узел течение 2-3 дней увеличивается в размерах, достигая величины 1,5-3 см в диаметре. К этому времени на поверхности узла возникает новая пустула, а сам узел размягчается и вскрывается с выделением гноя. С началом отхождения гноя в месте прорыва в центре узла определяется некротическая ткань зеленовато-жёлтого цвета (некротический стержень), которая спустя 2-3 дня отторгается и выделяется вместе с гноем. После удаления некротического стержня формируется глубокая язва около 0,2-0,3 см в диаметре, которая заживает с рубцеванием. В случае фурункулёза высыпания носят множественный характер или появляются последовательно друг за другом с интервалом менее 2 месяцев.
Течение
острое начало с последующим быстрым самостоятельным разрешением в течение 10-14 дней, иногда заболевание принимает хроническое рецидивирующее течение и в ряде случаев может привести к летальному исходу.
Этиология
S. aureus, внедрившись в волосяной фолликул, поражает все его отделы, вызывая гнойно-некротическое воспалениие фолликула и окружающей его перифолликулярной ткани.
Предрасполагающие факторы
- приём (наружное применение) глюкокортикоидных (стероидных) гормонов и других иммуносупрессантов;
- местное применение косметики (например, пудр);
- контакт с пылью производственного происхождения (текстильной, угольной, цементной);
- работа с ГСМ (горюче-смазочными материалами);
- служба в армии (пребывание в другом организованном коллективе);
- контакт с солями тяжелых металлов;
- пиодермии в Анамнезе;
- пиодермии у членов семьи;
- чесотка в Анамнезе;
- укусы насекомых в Анамнезе;
- контакт с водой (например, мацерация кожи под согревающими компрессами);
- гипергидроз;
- пребывание в жарком влажном климате;
- воздействие тепла (перегревание);
- воздействие холода (переохлаждение);
- травматизация (повреждение) кожи;
- расчёсывание кожи;
- общее истощение (гиповитаминоз);
Жалобы
На возникновение болезненного узла (наличие болезненных высыпаний на коже), вскрывающегося с выделением гноя и отторжением некротического стержня с формированием язвы, заживающей с рубцеванием, иногда – увеличение регионарных лимфоузлов, в ряде случаев могут присутствовать симптомы общей инфекционной интоксикации (повышение температуры тела, общая слабость, недомогание, головная боль, боли в мышцах и суставах).
Дерматологический статус
процесс поражения кожи носит распространённый, или локализованный характер, элементы сыпи располагаются изолированно, иногда сливаются друг с другом.
Элементы сыпи на коже
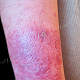
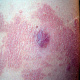
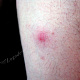
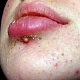
- полушаровидная(-ые) папула(-ы) красного или розового цвета с гладкой поверхностью, округлых очертаний, около 0,5 см в диаметре (иногда больше), располагающаяся(-иеся) на фоне неизменённой или воспалённой кожи. Симптом Ядассона (болезненность при вертикальном надавливании на папулу тупым зондом) может быть положительным. При диаскопии папула полностью обесцвечивается, в дальнейшем на её поверхности появляется пустула. Папула впоследствии трансформируется в воспалительный узел;
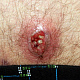
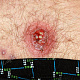
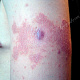
- болезненный конусообразный узел красного или синюшно-красного цвета размерами от 1 до 3 см, узел малоподвижен при пальпации, на его поверхности имеется пустула. Консистенция его сначала плотно-эластическая, а затем (на 3-4 сутки после своего возникновения) в центре узла начинает определяться флюктуация (чувство волнообразного движения, возникающее под пальцами при пальпации узла с гнойным содержимым). Вскоре после возникновения флюктуации узел вскрывается с выделением гноя. С началом отхождения гноя в месте прорыва в центре узла визуально определяется некротическая ткань зеленовато-жёлтого цвета – некротический стержень, который спустя 2-3 дня отторгается и выделяется вместе с гноем. После удаления некротического стержня формируется глубокая язва, заживающая с образованием рубца;
- полушаровидные или конические фолликулярные пустулы от 0,2 до 0,5 см в диаметре, располагающиеся на поверхности воспалительных папул или узлов, которые в дальнейшем подсыхают или вскрываются с образованием язв, заживающих с рубцеванием;
- корки бурого, зеленовато-серого или желтовато-серого цвета, образующиеся после вскрытия или подсыхания пустулы на поверхности воспалительного узла;
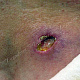
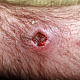
- глубокая умеренно болезненная кратерообразная язва, образующаяся после отторжения некротического стержня, размерами около 0,5-1 см в диаметре, с чистым или гранулирующим дном, располагающаяся на поверхности узла синюшно-красного цвета, которая в дальнейшем рубцуется;
- (нормо-) атрофический (редко гипертрофический или келоидный) рубец около 0,5-1 см в диаметре, красного, перламутрово-белого или коричневого цвета, возникающий на месте язвы.
Элементы сыпи на слизистых
Отсутствуют.
Придатки кожи
волосы выпадают с образованием мелких очажков рубцовой алопеции (размерами 0,5-1 см в диаметре) на месте язв.
Локализация
высыпания могут появляться на любом участке кожи, где имеются волосы, наиболее часто – на лице, задне-боковых поверхностях шеи, пояснице, на разгибательных поверхностях верхних и нижних конечностей.
Дифференциальный диагноз
Гидраденит; карбункул; актиномикоз; скрофулодерма; фолликулит.
Сопутствующие заболевания
лимфаденопатия регионарных лимфатических узлов, носительство S. аureus, сахарный диабет, синдром (болезнь) Кушинга, анемия, менингит (энцефалит), болезнь Ходжкина (лимфогранулематоз), ожирение, атопический дерматит, чесотка, гипергидроз, сепсис, ВИЧ-инфекция, иммунодефицитные состояния (не ВИЧ-обусловленные), состояние после трансплантации органов и тканей, почечная недостаточность (нахождение на гемодиализе).
Диагноз
Клиническая картина, подтверждённая результатами микробиологических (гистологических) исследований.
Патогенез
Передача инфекции может происходить воздушно-капельным путем от носителей S. aureus в полости носа и ротоглотке, а также контактным путём (например, при ношении зараженной одежды). Как правило, заражение происходит при наличии возбудителя и воздействии одного или нескольких предрасполагающих факторов, указанных ранее. Врожденная неспецифическая защита кожи является основным первичным барьером, препятствующим внедрению S. aureus. Её функционирование поддерживается нейтрофильными лейкоцитами и антимикробными пептидами. S. aureus обладает рядом факторов (в частности, способен выделять эксфолиативные токсины и лейкоцидин, которые оказывают выраженный супрессивный эффект на иммунную систему человека), позволяющих ему преодолевать защитные барьеры организма. Основным фактором вирулентности S. aureus являются адгезины, которые способствуют прикреплению микроорганизма к поверхности эпителиальных клеток человека. У взрослых людей появляются циркулирующие антитела против антигенов стафилококка и его токсинов, но они недостаточно эффективны, поэтому полная элиминация возбудителя возможна только при участии факторов клеточного звена иммунитета.
 Диагностика онлайн
Диагностика онлайн Консультация эксперта
Консультация эксперта Школа врача
Школа врача Медучреждения и реабилитация
Медучреждения и реабилитация Фармсправочник
Фармсправочник Атлас заболеваний
Атлас заболеваний Консилиумы
Консилиумы